Piaghe da decubito: cosa sono, cause e trattamento
Piaghe da decubito: cosa sono, cause e trattamento

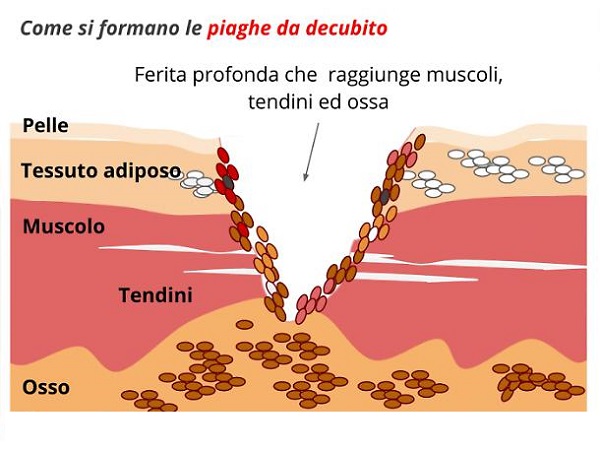
Con il termine di piaghe da decubito, o ulcere da decubito, intendiamo generalmente quelle che, più precisamente, dovrebbero essere definite lesioni da pressione (o da compressione): si tratta di lesioni della pelle e dei tessuti che, a differenza delle escoriazioni e delle ferite superficiali, interessano non solo gli strati superficiali della pelle, ovvero l’epidermide e il derma ma anche gli strati sottocutanei e, nei casi più gravi, la muscolatura e le ossa.
Le cosiddette piaghe da decubito sono un fenomeno purtroppo sempre più diffuso, per la crescente percentuale di popolazione anziana: sono sempre di più i pazienti impossibilitati a muoversi, costretti in un letto o su una sedia a rotelle, per questo il problema delle lesioni da contatto è fonte di preoccupazione per un numero crescente di pazienti e per i loro parenti più stretti che spesso si chiedono come intervenire.
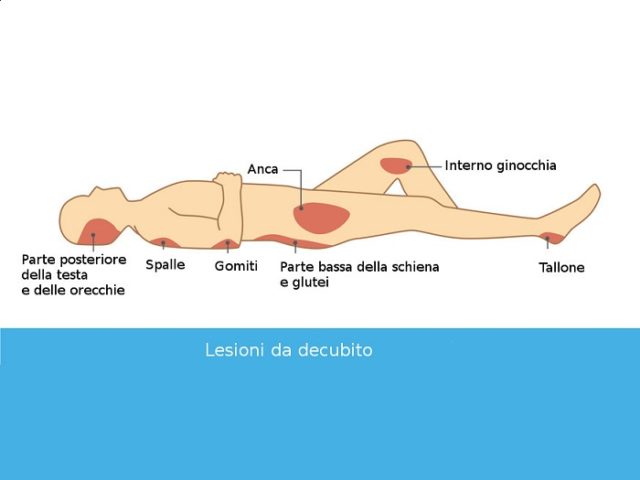
Le lesioni da pressione interessano i tessuti molli (quindi la cute, la sottocute, il grasso e, nei casi più gravi, i muscoli) che sono costretti in condizioni di immobilità per un periodo prolungato e rimangono schiacciati tra una superficie quale il materasso o la seduta della sedia a rotelle e le ossa soprastanti. È questa posizione innaturale, assunta per un periodo di tempo prolungato e non intervallata da movimenti, che dà luogo a una pressione eccessiva a carico dei tessuti superficiali e muscolari e determina la necrosi dei tessuti, i fenomeni trombotici del circolo venoso e la perdita di massa muscolare. Le zone maggiormente interessate dalle piaghe da decubito sono la regione sacrale, gli arti inferiori, le regioni scapolari, le scapole, i talloni, i malleoli delle caviglie e, in casi più rari, l’apparato respiratorio e i padiglioni auricolari.
Piaghe da decubito: le cause più frequenti
Come già detto la causa più comune delle piaghe da decubito è una posizione statica del soggetto che viene costretto ad un’immobilità prolungata. Ciò può avvenire per un’ingessatura, per la rottura delle ossa, per obesità grave e invalidante, per una gravidanza a rischio che obbliga al riposo al letto oppure per l’assunzione di farmaci che impediscono il movimento.
In ciascuno di questi casi, nel corpo del soggetto il sangue circola in modo scorretto (afflusso ematico locale alterato) dal momento che i vasi sanguigni subiscono una pressione innaturale: è questo fenomeno che può dar luogo all’ostruzione dei vasi, alla coagulazione e alla necrosi (morte) dei tessuti. Nonostante questo le cellule dei differenti tessuti del nostro corpo possono resistere anche senza ossigeno e senza una adeguata nutrizione per periodi di tempo prolungati, per questo è importante scongiurare le manifestazioni più virulente delle piaghe da decubito con frequenti cambi di posizione ed esercizi di deambulazione che consentono al corpo di ritrovare, seppur temporaneamente, la sua postura fisiologica.
Ciò è ancor più vero se il soggetto affetto da piaghe da decubito è vittima di patologie quali: parkinson in fase avanzata, SLA, lesioni del midollo con paraplegia o tetraplegia, fratture degli arti inferiori o fratture del bacino con immobilità prolungata, decorsi postoperatori con degenza prolungata e allettamento, stato di coma. Anche altri fattori e condizioni possono dar luogo a lesioni da pressione o favorirne la comparsa: eccessiva magrezza, carenze nutrizionali o obesità, incontinenza e conseguenze contatto prolungato di feci e/o urine con la cute, supporti (come materasso o sedia a rotelle) troppo rigidi.
Come riconoscere le piaghe da decubito: i sintomi
Di solito, per le piaghe da decubito si distinguono differenti livelli o stadi di gravità, per differenti lesioni che interessano strati via via più profondi dei tessuti. Il primo segnale che si evidenzia sul nostro corpo e che ci permette almeno di sospettare della presenza di una lesione da decubito è un arrossamento di un’area cutanea circoscritta dove, con il passare dei giorni, si configura un progressivo aggravarsi della lesione che va a coinvolgere il sottocutaneo, i tessuti muscolari e adiposi e in cui, nelle fasi più avanzate, più aver luogo anche la necrosi vera e propria.
Consideriamo però la più comune classificazione delle lesioni, proposta nel 1991 dal National Pressure Ulcer Advisory Panel, per comprendere meglio cosa avviene ai tessuti interessati e alla loro anatomia, in ogni stadio di questa patologia:
- Stadio I – La lesione da decubito interessa solo l’epidermide (lo strato più superficiale della pelle) e si manifesta come un arrossamento, un eritema fisso sulla cute ancora integra; altri sintomi come lo scolorimento della pelle, il calore o l’indurirsi del tessuto possono indicare l’imminente comparsa della lesione;
- Stadio II – La lesione coinvolge sia l’epidermide che il derma (i due strati della pelle) e assume la forma di un’abrasione superficiale dal quale fuoriesce del siero; in questo stadio possono comparire delle vescicole e la lesione, ancora superficiale, può assumere anche la forma di una lieve cavità;
- Stadio III – La piaga da decubito, in questa fase, assume la forma di una cavità ulcerata abbastanza profonda: la lesione interessa anche il tessuto sottocutaneo fino alla fascia muscolare che però non viene coinvolta; anche gli strati profondi delle aree circostanti possono essere coinvolti dall’ulcerazione.
- Stadio IV – In questa fase si assiste alla formazione di zone necrotiche con conseguente distruzione dei tessuti epiteliali e muscolari e con il possibile coinvolgimento di tendini, legamenti, capsule articolari e dei tessuti ossei che possono diventare visibili all’occhio dell’osservatore.
Anche se le ulcerazioni da decubito possono potenzialmente colpire ogni parte del corpo generalmente è la zona sacrale quella più frequentemente interessata, sia perché la posizione supina è quella più facilmente assunta dal paziente costretto al letto, sia perché è la zona dove possono stazionare più a lungo residui di feci e urine se il paziente non viene pulito correttamente. Altre zone interessate possono essere i talloni o le aree circostanti il bacino.
In ogni caso le piaghe da decubito possono essere prevenute attraverso opportuni accorgimenti come l’invito a muoversi e a passeggiare, una corretta pulizia delle aree maggiormente soggette a questo problema, asciugando il malato sia dopo il bagno, sia dopo un lavaggio in seguito a episodi di incontinenza, evento dopo il quale occorre prendere in considerazione anche l’utilizzo del pannolone. Altri accorgimenti utili sono la corretta idratazione e l’assunzione di molti liquidi e l’utilizzo di coperte che non siano eccessivamente calde e che non determinino la sudorazione. Occorre inoltre evitare sempre gli indumenti stretti e i tessuti sintetici che possono determinare dermatiti o irritazioni della pelle.
Mentre le lesioni più profonde (Stadio III e IV) possono richiedere un intervento chirurginco o, comunque, il supporto un professionista (infermiere o medico) per il loro trattamento che, generalmente avviene anche con antibiotici locali, le piaghe da decubito meno gravi possono essere trattate con Ointex e Lesoderm, i dispositivi medici della Linea Topica di LNAge appositamente sviluppati per questa patologia.
Trattare le piaghe da decubito con l’unguento Ointex
L’utilizzo di una soluzione grassa o oleosa o di un unguento come Ointex dispositivo medico può rappresentare, in primo luogo, un ottimo metodo di prevenzione piaghe da decubito per le aree a maggiore rischio, dal momento che spalmare frequentemente questo prodotto permette di rendere la pelle più elastica e resistente. Ovviamente però Ointex è un prodotto che può essere utilizzato efficacemente sulle piaghe da decubito, specie quelle di secondo stadio, per favorirne la cicatrizzazione. Questo unguento va applicato sulla ferita asciutta, dopo un’accurata detersione con acqua sterile o soluzione fisiologica, massaggiandolo delicatamente sulla zona interessata, servendosi di un paio di guanti monouso in lattice.
Successivamente all’applicazione di Ointex, l’area trattata dovrà essere ricoperta con una garza sterile ed un bendaggio non occlusivo (ad es. tubulare a rete) in modo da consentire il passaggio dell’aria. Alla rimozione della medicazione l’ulcera dovrà essere nuovamente detersa come sopra indicato. La frequenza del cambio della medicazione dipende dal grado di essudazione dell’ulcera (di norma il bendaggio viene sostituito due volte al giorno).
Grazie ai PEG e all’allantoina, che costituiscono alcuni degli ingredienti base di Ointex, questo unguento assorbe e trattiene gli essudati prodotti dalla ferita, mantenendola asciutta e garantendo al contempo una adeguata idratazione della zona trattata, è traspirante quindi impedisce la crescita degli anaerobi, stimola la granulazione, non aderisce ai tessuti permettendo la rimozione atraumatica della medicazione e con il semplice risciacquo con acqua sterile o fisiologica permette di rimuovere essudati, batteri e cellule morte senza ricorso a detergenti o peggio detersioni meccaniche con garze. Ointex dispositivo medico può essere utilizzato anche per il decorso di molti interventi di chirurgia estetica, sulle cicatrici in fase di marginalizzazione.
Trattare le piaghe da decubito con Lesoderm spray cicatrizzante
Lesoderm spray cicatrizzante rappresenta, come Ointex, un valido alleato nel trattamento delle piaghe da decubito, in particolare quelle di primo stadio. Da applicare sempre dopo una accurata detersione, Lesoderm ha l’indiscutibile vantaggio di poter essere spruzzato: la nebulizzazione del liquido mediante l’erogatore permette una applicazione uniforme, favorisce la formazione di una microbarriera filmogena e protettiva e permette di evitare il contatto, garantendo la massima igiene in ogni trattamento. Dopo la nebulizzazione, Lesoderm va fatto asciugare all’aria ed, in virtù dell’azione filmogena del prodotto, non è necessaria l’applicazione di cerotti o bendaggi sull’area trattata. Qualora venissero utilizzati, si raccomanda l’uso di dispositivi non occlusivi che permettano l’ossigenazione dell’area interessata.
Quando si utilizza Lesoderm è opportuno ricordare che si tratta di un prodotto liquido a base di allantoina, un potente cicatrizzante naturale ottenuto dalla bava di lumaca. Quando il liquido entra a contatto con l’aria, dopo le prime applicazioni del prodotto, possono formarsi delle microconcrezioni che vanno a ostruire l’erogatore. Se ciò avviene si potrebbe pensare che Lesoderm non funziona più; in realtà è importante agitare bene il flaconcino prima di utilizzarlo e, eventualmente, staccare l’erogatore e lavarlo a fondo con acqua calda: in questo modo è possibile eliminare le ostruzioni che potrebbero essersi formate all’interno della pompa e continuare a utilizzare Lesoderm senza alcun problema nelle applicazioni successive.

 Inglese
Inglese

